Il diabete è una malattia provocata dall’incapacità dell’organismo di utilizzare gli zuccheri in maniera corretta, per cui si ritrovano alte concentrazioni di glucosio nel sangue (iperglicemia).
L’iperglicemia danneggia i vasi sanguigni di tutto l’organismo e in particolar modo quelli di minor diametro, compresi i capillari della retina. Le complicanze oculari del diabete, dette appunto retinopatia diabetica, possono portare alla perdita parziale o anche totale della vista.
Quali forme di retinopatia sono provocate dal diabete?
La microangiopatia diabetica è un’importante complicanza, che interessa i piccoli vasi di diversi organi e si può verificare, a lungo termine, nei soggetti affetti da diabete mellito con controllo non ottimale.
La retinopatia è l’aspetto più conosciuto della microangiopatia diabetica e costituisce un problema di notevole rilevanza: secondo alcuni dati, dopo circa 20 anni di malattia, un’alta percentuale di pazienti affetti da diabete mellito di I tipo (insulino-dipendente) e un certo numero di quelli con diabete mellito di II tipo (non-insulino-dipendente) hanno un qualche grado di retinopatia, portando il diabete mellito tra le principali cause dei disturbi della vista e della cecità legale nella società occidentale.
Infatti circa il 4% dei pazienti con diabete insorto prima dei 30 anni (I tipo) da un punto di vista legale sono ciechi e nel 90% di questi la cecità è attribuibile alla retinopatia diabetica. Allo stesso modo sono legalmente ciechi circa il 2% dei pazienti con diabete mellito insorto dopo i 30 anni (II tipo) e, in 1/3 dei casi, la cecità, anche qui, è attribuibile alla retinopatia diabetica. Si stima, inoltre, che la retinopatia diabetica sia la causa più frequente di nuovi casi di cecità negli adulti di età compresa tra 20 e 75 anni.
La prevalenza della retinopatia è strettamente correlata alla durata del diabete e con il grado di compenso metabolico.
Esistono due tipi di retinopatia diabetica:
- Forma non proliferante. I vasi alterati presentano zone di indebolimento, con dilatazione della parete (microaneurismi) e possono sanguinare producendo emorragie retiniche. Successivamente possono crearsi edema e/o ischemia.
L’edema si verifica quando dalle pareti alterate dei capillari trasuda del liquido. Questo fluido provoca un rigonfiamento della retina (edema) o l’accumulo di grassi e proteine (essudati duri).
L’ischemia è il risultato dell’occlusione dei vasi capillari; la retina, ricevendo sangue in quantità insufficiente, non riesce a funzionare correttamente. Ciò favorisce il passaggio alla forma proliferante.
- Forma proliferante. Quando i capillari retinici occlusi sono numerosi, compaiono ampie zone di sofferenza retinica (aree ischemiche ed essudati molli o cotton-wool spots). Queste zone di retina sofferente, nel tentativo di supplire alla ridotta ossigenazione, reagiscono stimolando la crescita di nuovi vasi sanguigni. Sfortunatamente questi neovasi sono anomali perché hanno una parete molto fragile e crescono a caso sulla superficie della retina. Essi sanguinano facilmente, dando luogo a emorragie vitreali, e portano alla formazione di tessuto cicatriziale, il quale, contraendosi progressivamente, può provocare il raggrinzimento e/o il distacco della retina.
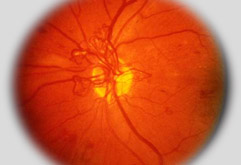 Neovasi della papilla |
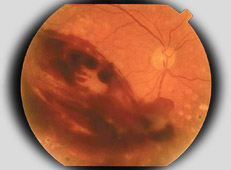 Emovitreo |
Naturalmente, con le terapie intensive oggi a disposizione, il rischio potrebbe ridursi notevolmente.
Per i motivi sopra descritti l’osservazione del fondo oculare è un momento essenziale nella visita del paziente con diabete mellito.
Lo studio del microcircolo può essere completato con lo studio morfologico del distretto congiuntivale e della plica ungueale.
Alcuni strumenti per lo studio del microcircolo viene effettuato tramite:
- oftalmoscopia diretta ed indiretta
- retinografia
- angiografia a fluorescenza standard (fluorangiografia)
- videoangiografia
- capillaroscopia
Noi dello studio “Rapisarda Oculisti”, da sempre ci occupiamo dello studio della Retinopatia diabetica con l’utilizzo di strumentazione di ultimissima generazione. Contattaci per una visita.
![]() Scrivici su WhatsApp per una visita
Scrivici su WhatsApp per una visita
Questa è una retinopatia proliferativa che colpisce i nati pretermine di basso peso alla nascita che vengono esposti ad alta concentrazione di ossigeno. I bambini nati prima della 31ª settimana di gestazione o con un peso inferiore a 1,5 kg devono essere controllati per ricercare la presenza di una Retinopatia del prematuro.
Uno screening prima della 31ª settimana di gestazione è tuttavia spesso di scarso valore per la difficoltà di dilatazione pupillare e di visualizzazione del fondo a causa della tunica vascolare del cristallino. Il controllo dei nati prematuri dovrebbero essere condotti tra la 6ª e la 7ª settimana di vita o alla 34ª settimana dopo il concepimento ma non prima della 5ª settimana di vita per individuare l’esordio della forma iniziale. Successivamente vanno esegui i controlli ogni 2 settimane finché la vascolarizzazione retinica non raggiunge la zona 3.
Altre complicanze sistemiche come l’emorragia intraventricolari possono aumentare il rischio di Retinopatia del prematuro. La pupilla di un neonato pretermine dovrebbe essere dilatata con collirio ciclopentolato allo 0,5 %. Per quanto riguarda il trattamento la crioterapia o la Fotocoagulazione Laser per distruggere la retina immatura avascolare è indicata nei neonati affetti dalla “forma soglia” ( si intende la situazione in cui sono presenti 5 ore contigue o 8 ore non contigue di neovascolarizzazione extra retinica nella zona 1 0 2). Queste tecniche hanno successo nell’85 % dei casi e il restante 15 % dei casi può andare incontro a un distacco di retina nonostante il trattamento. La chirurgia Vitroretinica per distacco di Retina trazionale determina generalmente uno scarso esito.
La Retinopatia del prematuro può essere anche cicatriziale, il 20% circa dei neonati affetti da retinopatia prematuro attiva, sviluppa complicanze cicatriziali che possono variare da asintomatica a estremamente gravi . In generale più la malattia è avanzata o più posteriore è la proliferazione al momento dell’involuzione più gravi sono le seguenti cicatriziali.
Noi dello studio “Rapisarda Oculisti”, da sempre ci occupiamo dello studio dei piccoli bambini nati prematuri con l’utilizzo di strumentazione di ultimissima generazione.
![]() Scrivici su WhatsApp per una visita
Scrivici su WhatsApp per una visita
Cosa sono? Quali sono i suoi sintomi? Come si cura? Quando si opera?
I vizi della visione sono quelle alterazioni che non permettono di vedere in modo chiaro e pulito le Immagini. I vizi si dividono in: Miopia; Ipermetropia e Astigmatismo.
Per Miopia s’intende quel vizio che non permette di vedere a fuoco le Immagini lontane mentre la visione per vicino resta nitida e consente spesso la lettura di caratteri di stampa molto piccoli.
Per Ipermetropia si intende quel vizio rifrattivo che provoca una visione annebbiata intermittente o costante, arrossamento oculare, lacrimazione ed aumento della frequenza di ammiccamento.
Per Astigmatismo si intende quel vizio rifrattivo dove la visione dell’immagine non corrisponde alla forma dell’oggetto. La sede più frequente e più importante dell’astigmatismo è la Cornea perchè essendo la superficie anteriore il diottro più potente è sufficiente una piccola deformazione di questa per causare un marcato effetto astigmatico.
Noi dello studio “Rapisarda Oculisti” siamo in grado di eliminare tutti i vizi di rifrazione e permettere una vita lontano dall’utilizzo di occhiali e lenti a contatto. Questo è possibile in quanto possediamo strumentazione all’avanguardia che ci permette di acquisire in prima istanza tutte le alterazioni refrattive e queste successivamente vengono inserite nel software del nostro laser, Alcon WAVELIGHT® EX500, (essa è la piattaforma più veloce e performante della chirurgia refrattiva negli Stati Uniti e il solo laser ad eccimeri disponibile a lavorare a 500 Herz) e permette un trattamento di 11 o 12 diottrie per la Miopia, fino a 3 diottrie per Ipermetropia e fino a 3 diottrie anche per l’Astigmatismo. Sei stanco di dover portare lenti o occhiali da vista? Contattaci per una visita e correggere la tua vista.
![]() Scrivici su WhatsApp per una visita
Scrivici su WhatsApp per una visita
La prima chirurgia di successo per la correzione della vista fu introdotta nel 1977. Si tratta della cheratomia radiale, un intervento consistente nel praticare piccole incisioni con il bisturi diamantato, al fine di levigare la superficie dell’occhio. Questa tecnica era usata principalmente per correggere la miopia. A distanza di tempo, i soggetti operati registravano numerosi effetti collaterali, tra i quali la perdita della visione notturna e l’abbagliamento. Negli anni successivi, si perfezionò la tecnica PRK (acronimo di Photorefractive keratectomy), detta anche fotocheratomia refrattiva, efficace su ipermetropia, miopia e/o astigmatismo non elevati. La tecnica PRK consiste nell’asportare l’epitelio (la parte superficiale della cornea) e rimuovere parti di tessuto dalla superficie dell’occhio, usando un laser ad eccimeri, per modificare la curvatura della cornea. Dopo l’intervento vengono applicate delle lentine che proteggono l’occhio fino a quando l’epitelio non si sarà riformato naturalmente.
La tecnica LASEK (acronimo di laser epithelial keratomileusis) è una tecnica abbinata al PRK. Anziché rimuovere l’epitelio, questo viene sollevato e preservato con una soluzione chimica. Dopo aver effettuato il trattamento laser, come nel PRK, l’epitelio viene ricollocato nella sua posizione, dove si risalda naturalmente.
L’EPI-LASIK è una tecnica alternativa al LASEK. L’epitelio non viene scollato mediante l’uso di una soluzione chimica alcolica, ma meccanicamente con un strumento separatore chiamato epicheratocomo. In questo modo l’epitelio conserva in parte la sua vitalità, consentendo un recupero visivo meno traumatico e doloroso.
La tecnica LASIK (acronimo di Laser In-situ Keratomileusis) è il trattamento oggi più comune. Prima di applicare il laser, viene sollevato un sottile strato di cornea, impiegando una micropialla (laser o meccanica). In pratica si crea un lembo, sotto il quale il chirurgo può operare con il laser per rimodellare a la cornea all’interno. Dopo l’impiego del laser, il lembo viene riposizionato nella posizione originaria. Il LASIK è la tecnica che registra più successi e meno fastidi, ma essendo più invasiva (perché modifica la cornea dall’interno), può causare traumi e problemi dovuti al fatto che il lembo non si rigenera mai totalmente.Sei stanco di dover portare lenti o occhiali da vista? Contattaci per una visita e correggere la tua vista.