La Cornea costituisce la parte anteriore del rivestimento fibroso dell’occhio, la cui parteposteriore è formata dalla sclera con la quale la cornea stessa è intimamente connessa e dalla quale si differenzia per la sua estrema trasparenza dovuta all’assenza di vasi sanguigni e alla disposizione estremamente regolare delle lamelle collagene che la costituiscono.
La sua forma convessa le conferisce un elevato potere rifrattivo, tale che delle + 63 diottrie totali di un occhio emmetrope , ben + 42 spettano alla cornea.
Dal punto di vista istologico, la cornea è formata da 5 strati che dall’esterno verso l’interno sono:
- Epitelio
- Membrana di Bowman
- Stroma
- Membrana di Descemet
- Endotelio
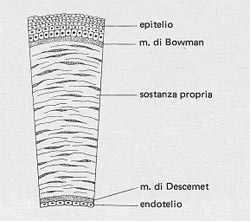
Gli strati della cornea
L’epitelio ha uno spessore pari al 10% dell’intero tessuto ed è costituito da 5-7 strati di cellule pavimentose non cheratinizzate ; vi si distinguono cellule superficiali piatte con sottili digitazioni, cellule intermedie tra cui le “alari” e quelle a clava e cellule basali alte, prismatiche e ricche di tonofibrille. Tali cellule sono unite da desmosomi. La membrana di Bowman , spessa circa 12 micrometri e costituita da fibrille collagene , è a contatto con la membrana basale dell’epitelio sulla sua superficie anteriore mentre su quella posteriore si continua con lo stroma ,il quale rappresenta circa l’85% dello spessore corneale ed è composto da lamelle di collagene immerse in una sostanza fondamentale e da cheratinociti uniti da ponti citoplasmatici. Le fibrille collagene hanno un diametro di circa 20-30 nanometri e sono organizzate in lamelle spesse 10 micrometri , disposte in circa 50 piani . In ciascuna lamella le fibre decorrono parallelamente tra loro ; quelle appartenenti a lamelle contigue decorrono invece in direzione ortogonale le une rispetto alle altre. Anche la membrana di Descemet è fatta di fibrille collagene a disposizione raggiata ,mentre l’endotelio è costituito da cellule poligonali le quali sul versante interno sono a contatto con l’umore acqueo.
Il Cheratocono è una malattia degenerativa della cornea caratterizzata da un progressivo assottigliamento dello stroma centrale e paracentrale e da uno sfiancamento conico del profilo corneale che inducono l’insorgenza di un astigmatismo miopico irregolare. Insorge durante la pubertà ed è bilaterale nella maggior parte dei casi. E’ più frequente nella razza bianca e nei paesi occidentali, con un’incidenza stimata intorno a 2 casi ogni 100000 abitanti. Oggi l’incidenza è molto più alta secondo le moderne acquisizioni diagnostiche topo-tomografiche corneali (circa 1 caso su 500 pazienti).
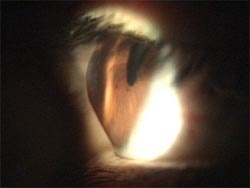
Profilo appuntito e deformazione di una cornea affetta da Cheratocono
In relazione allo stato evolutivo della malattia, sono presenti alterazioni patologiche di tutti gli strati della cornea; le più precoci sono rappresentate da depositi nella membrana di Bowman e nello stroma superficiale, che precedono la formazione di discontinuità rimpiazzate poi da cheratociti stromali che depongono collagene (cicatrici).
Altre alterazioni riguardano l’epitelio ,il cui spessore è ridotto e la membrana basale che risulta ispessita con accumuli di ferritina, i quali producono il quadro biomicroscopico denominato “anello di Fleisher” visibile alla base del cono.
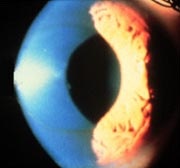
Anello di Fleisher
Solo nelle fasi tardive sono coinvolti gli strati corneali più profondi (stroma posteriore e membrana di Descemet) in cui si possono verificare fenomeni di diastasi (separazione, scivolamento) fibrillare sotto forma di strie verticali biancastre denominate “strie di Vogt”. In alcuni casi possono comparire fenomeni di tipo cicatriziale a partire dallo stroma superficiale sub-epiteliale fino allo stroma profondo pre-descemetico con aspetti compresi tra piccole irregolarità e veri e propri leucomi (opacità) corneali centrali e paracentrali con alterazioni della trasparenza corneale che si aggiungono alle irregolarità di curvatura nel determinismo del deficit visivo secondario.
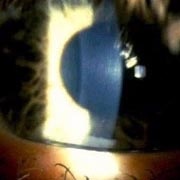
Strie di Vogt
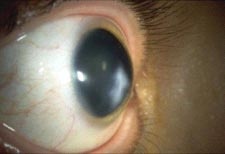
Leucoma corneale
Si parla infine di “idrope corneale” o “cheratocono acuto” quando, per l’appunto acutamente, la membrana di Descemet si fessura provocando il rapido insorgere di edema stromale associato a dolore oculare intenso e fotofobia con opacizzazione corneale diffusa. Tale evenienza clinico-patologica fortunatamente è rara, è appannaggio degli stadi di malattia più avanzati ed è spesso correlata a fattori estrinseci concomitanti (eye rubbing: stropicciamento) anche se è possibile come evento primario.
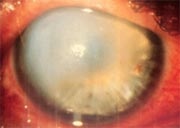
Idrope corneale acuta
Per quanto concerne l’evoluzione, il cheratocono insorge generalmente durante la pubertà e progredisce fino alla terza-quarta decade di vita per poi autolimitarsi per effetto di modificazioni biochimiche età-correlate. In quasi tutti i casi (98%) la malattia è bilaterale ed asimmetrica e si può diagnosticare abbastanza precocemente rispetto al passato alla luce delle recenti acquisizioni diagnostiche strumentali. La sensibilità diagnostica attuale, legata ai progressi della chirurgia refrattiva oculare, ci consente di poter affermare che l’incidenza riportata in letteratura del cheratocono è significativamente sottostimata. Una incidenza di 1 caso su 500 sembra corrispondere maggiormente alla realtà sulla base dei miei dati.
Non esistono purtroppo indici prognostici certi riguardo alla evolutività della malattia tuttavia, la formulazione di un giudizio può essere tentata da oculisti esperti in questo specifico campo e che abbiano avuto modo di osservare migliaia di casi, sulla base di dati clinici e statistici (età di insorgenza, stadio all’insorgenza, sesso, malattie correlate oculari e sistemiche, gravidanza e menopausa).
LA DIAGNOSI PRECOCE E’ FONDAMENTALE !!!
La diagnosi, un tempo era basata eminentemente sulla clinica (Oftalmometria di Javal e biomicroscopia, sempre di fondamentale importanza) ma si avvale oggi di strumenti più sofisticati che ci consentono una maggiore precisione e precocità diagnostica anche nel monitoraggio della evoluzione e del comportamento biologico della malattia, quali:
- Topografia o Mappa corneale
- Pachimetria ad ultrasuoni ed ottica
- Topo-Aberrometria
- Microscopia confocale
Posta la diagnosi, si procede con la stadiazione che secondo Krumeich e Coll. prevede 4 stadi e si basa sulla entità dell’astigmatismo, sul potere diottrico o curvatura corneale, sulla trasparenza e sulla pachimetria corneale. A tal proposito occorre sottolineare la difficoltà, valida per tutti i sistemi classificativi proposti, di “stadiare” la malattia la quale può presentare caratteristiche parametriche differenziali tali da porre in diversi stadi lo stesso cheratocono del medesimo paziente a seconda del parametro considerato. In questo l’esperienza dell’Oculista è fondamentale per prendere le giuste decisioni terapeutiche.
STADI DI KRUMEICH (hanno solo valore didattico ed esistono innumerevoli varianti e stadi cosiddetti “discrepanti” (C. Mazzotta):
I) Miopia e\o astigmatismo < 5 D;K reading < 48 D; pachimetria > 500 micron .
II) Miopia e\o astigmatismo > 5D ma <8D;K reading < 53D; tachimetria > 400 micron.
III) Miopia e\o astigmatismo > 8D ma <10D; K reading > 53D; pachimetria 200-400 micron.
IV) Refrazione non misurabile; K reading > 55D; cicatrici corneali; tachimetria < 200 micron.
Il Cheratocono è la prima causa di cheratoplastica (Trapianto di Cornea) in Italia e in Europa, seconda negli USA; chiaramente e per fortuna, non tutti i pazienti affetti da tale patologia necessitano del trapianto corneale perché la decisione riguardo al trattamento dipende dallo stadio evolutivo della malattia e dal quadro clinico complessivo (acuità visiva e correggibilità ottica dell’astigmatismo secondario, trasparenza corneale, tollerabilità alle lenti a contatto).
Si distinguono in generale dunque 2 classi di cheratocono:
– Cheratocono in fase refrattiva in cui è presente un astigmatismo sufficientemente regolare , anche associato a miopia , che può essere corretto con occhiali ; se l’astigmatismo diventa più irregolare o l’ametropia aumenta si deve ricorrere all’uso di lenti a contatto per raggiungere un visus ottimale.
– Cheratocono in fase chirurgica per il quale occhiali o lenti a contatto non sono più sufficienti a correggere il deficit visivo o non sono ben tollerati ed è quindi necessario ricorrere all’ intervento di cheratoplastica lamellare o perforante a seconda dei casi e dei parametri clinico-diagnostici.
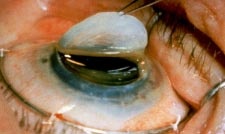
Intervento di cheratoplastica
La cheratoplastica è un intervento chirurgico che mira a correggere gli effetti del cheratocono mediante la sostituzione della cornea patologica con quella sana di un donatore.
Esistono due tipi cheratoplastica :
I) perforante
II) lamellare
La cheratoplastica perforante ha ancora la sua indicazione elettiva nel caso in cui tutti gli strati corneali siano interessati da alterazioni della loro struttura o quando non ci siano più le indicazioni (pachimetria corneale molto inferiore a 400 micron-metri) per le alternative chirurgiche proposte dalla letteratura, che non prevedono la sostituzione in toto del bottone corneale. L’intervento prevede l’uso di un trapano corneale per il prelievo del lembo del donatore e del ricevente . Sostituito il lembo si appongono dei punti di sutura di ancoraggio che vengono poi rimossi (non prima di 1-2 anni, salvo eccezioni) dopo l’apposizione dei punti di sutura definitivi; completano l’intervento la terapia antibiotica e cortisonica per qualche mese e un calendario di controlli molto personalizzato.
La cheratoplastica lamellare (pre descemetica e descemetica) prevede invece l’asportazione di un lembo corneale non a tutto spessore, cioè lasciando in sede l’ endotelio, mediante diverse possibili tecniche, tutte valide in relazione all’esperienza del singolo chirurugo:
I) manuale, con iniezione di aria o altre sostanze viscose (bubble technique ed altre) : la dissezione della lamella viene eseguita utilizzando strumentazione manuale quali l’uso di crescent knife , spatole e microbisturi ;
II) con laser a femtosecondi: la lamella viene asportata mediante taglio con femto-laser o attraverso fotoablazione con laser a eccimeri ;
III) meccanizzata: la lamella viene ottenuta mediante un taglio attuato con uno strumento detto microcheratomo .
I vantaggi della tecnica lamellare possono essere così riassunti :
- conservazione dello strato endoteliali del paziente;
- minor frequenza di rigetto, quindi minor durata del trattamento cortisonico;
- minor incidenza di complicanze quali ipertono e cataratta;
- minor rischio intraoperatorio, senza necessità di anestesia generale perché è un intervento a bulbo chiuso;
- decorso postoperatorio più breve;
- risultati refrattivi paragonabili al trapianto standard, talora un po’ più più lenti;
- più facile reperibilità di tessuto idoneo.
In generale si tratta comunque in entrambi i casi di un intervento utile in casi avanzati che non tollerano la lente a contatto, difficile e non scevro da rischi, ecco perché da qualche tempo, l’interesse si sta concentrando sempre più sulla diagnosi precoce al fine di applicar i nuovi trattamenti conservativi con l’obiettivo di evitare le terapie sostitutive ed i loro rischi correlati.
Il “CROSS-LINKING DEL COLLAGENE CORNEALE RIBOFLAVINA + UVA” rappresenta il “fiore all’occhiello” delle nuove metodiche conservative per in cheratocono evolutivo introdotta, diffusa e sviluppata da noi in Italia per la prima volta a Siena.
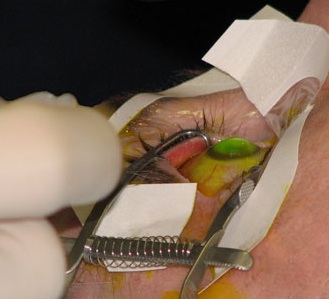
Il cross linking è una cura innovativa del cheratocono e delle ectasie corneali. Con il termine inglese di cross linking si intende la formazione di legami incrociati.
La cornea è formata da delle fibre collagene disposte in modo ordinato: la resistenza meccanica della cornea è in rapporto al numero di fibre e, in particolar modo, al numero di legami chimici che esistono tra di loro (legami ponte).
Nel cheratocono si ha un indebolimento e una alterazione di questi legami per cui la cornea perde la propria resistenza meccanica e tende progressiavemente a deformarsi sotto l’azione della pressione endoculare.
Cross linking corneale
Il cross linking corneale è una terapia per il cheratocono che rende la cornea più rigida stimolando la formazione di legami tra le fibre collagene, per impedire lo sfiancamento e la successiva perforazione.
Si tratta di un trattamento che non è doloroso, poco invasivo e di durata inferiore ad un’ora. Consiste nel far reagire una sostanza fotosensibile, la riboflavina o vitamina B2, con la luce ultravioletta.
Al paziente è instillato dapprima un collirio che fa stringere la pupilla, successivamente si applica un secondo collirio anestetico.
Viene rimosso lo strato epiteliale che ricopre la cornea e poi si imbibisce la cornea con la riboflavina, ripetendo l’operazione ogni 3 minuti per circa un quarto d’ora. In questo modo si ha la certezza che la cornea abbia assorbito bene la sostanza.
Successivamente si irradia per 30 munuti la cornea con i raggi UV continuando a ricoprire la cornea con la soluzione di riboflavina.
Al termine del trattamento si copre la cornea trattata con una lente a contatto protettiva lasciandola per 5-7 giorni fino alla completa riepitelizzazione

